図1 大腸の区分
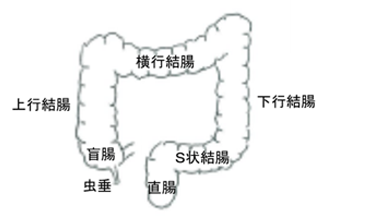
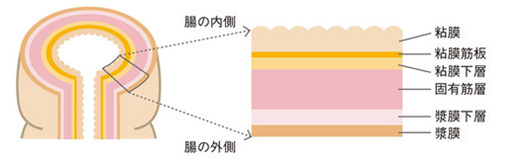
図2
早期の段階では自覚症状はほとんどなく、進行するにつれて症状が出ることが多くなります。症状としては、血便、下血、下痢と便秘の繰り返し、便が細い、便が残る感じ、腹部膨満、腹痛、嘔吐、貧血、体重減少などがあります。痔による血便、下血と自己判断をしていて、検査をしてみると大腸がんと診断されることがありますので、そのような症状の場合は痔と決めつけずに注意が必要です。
便に混じった微量の血液を検出する便潜血検査は、大腸がんの早期発見のために検診で広く行われています。
大腸がんのほとんどは原因不明ですが,一部の大腸がんは大腸のいくつかの病気と関連があります。遺伝性の病気である家族性大腸腺腫症やリンチ症候群、炎症性の病気である潰瘍性大腸炎やクローン病などがある人は、大腸がんが発生しやすい傾向にあります。
大腸がんの疑いがある場合は、大腸内視鏡検査を行い、病巣の有無を観察します。もし病巣が発見されたら、組織の一部を採取してがんの有無を調べます。大腸がんと診断されたら、がんの広がりや、他の臓器に転移していないかどうかを調べるためにCT検査、MRI検査などを行います。これはがんの広がりによって、行う治療が異なるためです。
1) 腫瘍マーカー
がん細胞が作る物質で、採血をして、血液中のこれらの物質の濃度を測定します。大腸がんに関連する腫瘍マーカーとしては、CEA、CA19-9を主に使用します。ただし大腸がんが体内あれば必ず腫瘍マーカーが高くなるということではなく、高値にならないタイプの癌もあります。通常は、手術後の再発のチェックや薬物療法の効果判定の補助に用います。
2)直腸診
指を肛門から直腸内に挿し込み、しこりの有無を指の感触で調べます。
3)注腸造影検査
バリウムと空気を肛門から注入し、レントゲン撮影を行います。この検査でがんの正確な位置や大きさ、形、腸の狭さの程度などがわかります。最近ではCTコロノグラフィ(※)が代用されることがあります。
※CTコロノグラフィー
肛門から空気を注入してCT撮影を行うことで、注腸造影と同じような画像を撮ることが可能な検査です。
4) 大腸内視鏡検査
内視鏡を肛門から挿入して、直腸から盲腸までの大腸全体を調べます。病変が発見された場合は、病変全体あるいは一部の組織を採取して、がんの有無を調べることが可能です。ただ注腸造影検査、大腸内視鏡検査は、正確で安全な検査を行うために腸管内をきれいにする必要があります。そのため検査前に多量(通常約2L)の下剤(腸管洗浄液)を飲む必要があります。
5) CT検査
周辺臓器への浸潤や、肺、肝臓、リンパ節、腹膜など他臓器への転移がないか調べます。
6) MRI検査
CTでは判断できない周辺臓器への浸潤の状況や、肝臓やリンパ節転移の有無を確認するために行われることがあります。
7) FDG-PET
FDGという検査薬を注射し、細胞への取り込みの分布を撮影することで全身のがん細胞を検出する検査です。がん細胞が通常の細胞よりFDGを多く取り込む性質を利用しています。ほかの検査で転移・再発の診断が確定できない場合に行うことがあります
表1 大腸がんのステージ分類

1)ステージ0の大腸がん
がんは粘膜の中にとどまっているので、内視鏡によって大腸がんを切除する治療をします。ただし腫瘍のサイズが大きい場合は手術をすることもあります。
2)ステージIの大腸がん
大腸の壁への浸潤が浅いものに対しては、ステージ0と同様に、内視鏡で癌を切除する治療をします。
大腸の壁への浸潤が深いものに対しては、内視鏡の治療では癌を取り残してしまう可能性やリンパ節転移を起こしている可能性もあるため、手術によって病変部分を含む大腸と転移の可能性のある範囲のリンパ節を切除します。
3)ステージII、IIIの大腸がん
手術によって病変部分を含む大腸と転移の可能性のある範囲のリンパ節を切除します。手術後の病理検査で、切除したリンパ節にがんの転移があると診断された場合は、再発予防のために化学療法(抗がん剤)が勧められます。
4)ステージIVの大腸がん
大腸の病変(原発巣)を切除しただけでは、他の臓器に転移したがんが残っているのですべてのがんを取りきったことにはなりません。
肝臓や肺に転移をしているがんでも、手術ですべてを切除することが可能であれば、手術をすることもあります。ただし、転移の部位、大きさ、個数、全身状態などによっては手術ではなく、薬物療法や放射線治療の適応になる場合もあります。
ステージIVの大腸がんの治療は、病状によってさまざまであり、総合的な判断で治療を行う必要があります。
手術では、がんの部分だけではなく、がんが転移している可能性のあるリンパ節も切除します。腸管を切除した後、腸管をつなぎます。もし腸管をつなぐことができない場合には、人工肛門を作ります。がんが周囲の臓器に浸潤しているようであれば、可能ならその臓器も一緒に切除を行います。また肝臓や肺に転移がある場合も、可能であれば切除をすることがあります。
大腸がんが転移するリンパ節は、がんのある部位から10cm以内の結腸の周囲にとどまっていることが多いので、同部位で切除を行います。がんのある部位で切除する腸管の範囲が決まり、切除方法は回盲部切除術、結腸右半切除術、横行結腸切除術、結腸左半切除術、S状結腸切除術などがあります。
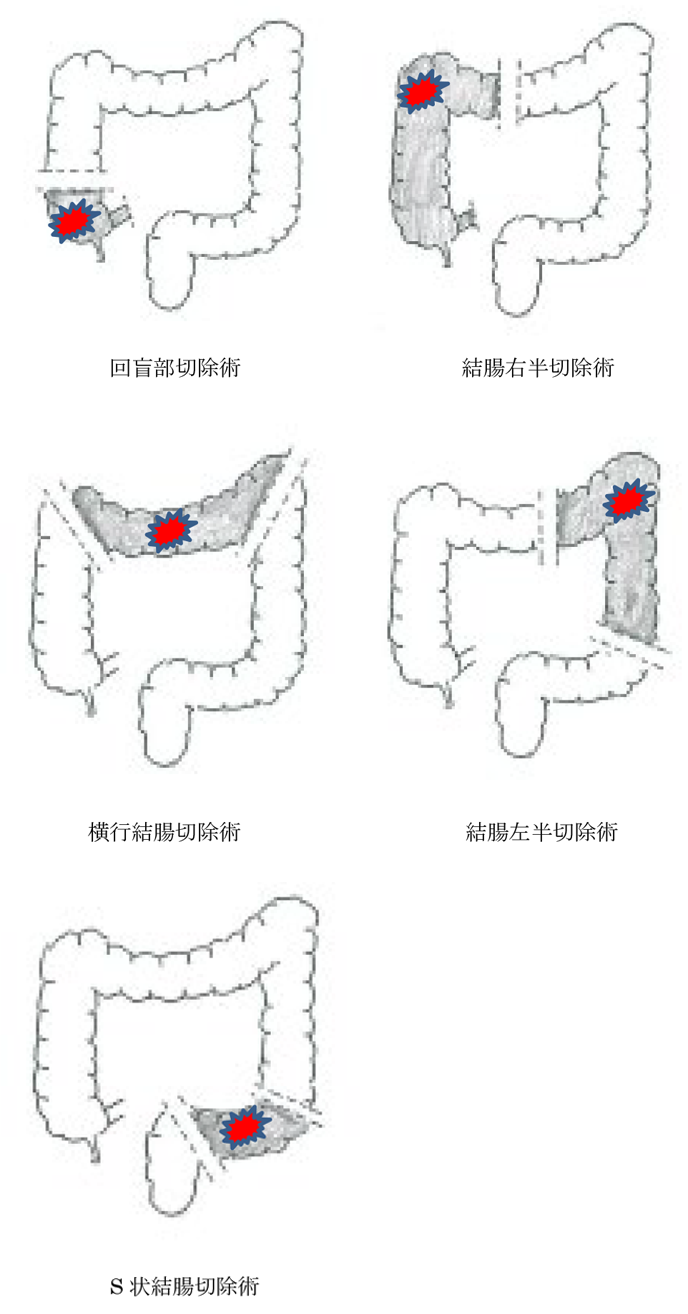
直腸がんも結腸がんと同様に、転移をしている可能性のあるリンパ節を含めて腸管の切除を行い、つなぎます。ただし肛門近傍に病変が及んでいる場合は、肛門を温存することができず永久的に人工肛門になります。もしつなぐことができても、一時的に人工肛門を作る場合があります。
直腸周囲には膀胱、精嚢、子宮、卵巣などがあり、浸潤があれば一緒に切除を行います。また、直腸の周囲には排尿や性機能を調節する神経があり、がんが神経の近くに及んでいなければ、術後機能障害が少なくすむように、神経を残す手術を行います。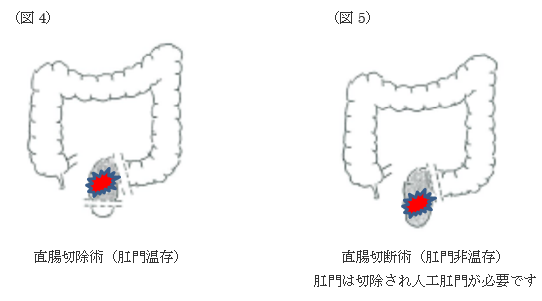
※人工肛門(ストーマ)について
人工肛門(ストーマとも言います)とは、手術によっておなかに新しく作られた、便の排泄の出口のことを言います。自分の腸を直接おなかの外に出して、便や尿の新しい排泄口とします。排出される便はストーマ用の装具をお腹に貼って受け止めることになります。
腹腔鏡手術はお腹に5-10mmの孔を数か所開け、炭酸ガスでお腹を膨らませて、腹腔鏡というカメラでお腹の中を観察しながら手術を行います。切除した病変は約5~7cmの切開創から体外に取り出します。従来の開腹手術では20cmほどお腹を切開していましたが、腹腔鏡手術はそれに比べ傷が小さいため、術後の痛みが少なく、そのため回復が早いといった特徴があり、患者さんの体への負担が少ない治療法と考えられています。しかし開腹手術と比較して、難易度が高いため、当院では日本内視鏡外科学会が認めた技術認定医が中心となって手術を行っております。しかし患者さんの状態、がんの部位、周囲臓器への浸潤の程度によっては、腹腔鏡手術で行うことが困難な場合がありますので、そのような場合は根治性と安全性を考慮し、開腹手術を行う場合があります。
手術の合併症とは、手術に伴う危険性のことをいい、約20%に起こります。縫合不全、創感染、腸閉塞などで、それぞれの状況に応じて治療を行います。
(1)縫合不全
腸管のつないだところから便が漏れることです。便が漏れると腹膜炎になり、発熱や腹痛などの症状が出ます。縫合不全となった場合、腹膜炎の症状がなければ食事を止めて経過観察をすることもありますが、腹膜炎の症状があるときは、再手術をしてお腹の中を洗浄し、人工肛門を作ります。
(2)創感染、腹腔内感染
創の部分に細菌が感染をして、赤く腫れて膿が出たり、痛みや発熱が起きたりします。創を開けて膿を出し、創の洗浄や抗生剤の投与を行います。お腹の中に膿がたまった場合は、抗生剤を投与し、管を使って膿を体外に取り出しますが、腹膜炎の症状が強いときは、再手術をしてお腹の中を洗浄します。
(3)腸閉塞
腸の動きが悪くなったり、腸が癒着して狭くなったりしたためにおこります。排便や排ガスが出なくなり、嘔気、嘔吐、腹満、腹痛などの症状が出ます。食事や水分を取らずに点滴を行い、鼻から管を胃や腸に入れて胃液や腸液を排出します。
(4)排便障害
癒着や腸が短くなった影響で、下痢や便秘、腹満などの症状が出ることがあります。特に直腸がんの手術後は、一日に何回も便意を感じたり、少量の便が数回出ることがあります。
(5) 排尿障害
直腸がんの手術の場合、直腸の周囲にある排尿を調節している神経が影響を受けて、尿意を感じない、尿の回数が多くなる、尿がすっきり出ないなどの症状が出現することがあります。薬で改善することが多いですが、必要に応じて泌尿器科で治療を行うこともあります。
(6) 性機能障害
直腸がんの手術の場合、直腸の周囲にある性機能を調節している神経が影響を受けて、男性では勃起不全や射精障害などの性機能障害が生じることがあります。薬物療法などにより機能を回復する場合もありますので、担当医に相談してください。
(7) 人工肛門(ストーマ)
人工肛門を作った場合、便の破棄、臭い、パウチの張り方、皮膚のトラブルなどいろいろな不安が生じます。当院では皮膚・排泄ケア認定看護師がいますので、通常の生活が心配なくできるように支援していきます。
大腸がんの薬物療法には、以下の2つの方法があります。
1) 手術後の再発予防を目的とした「補助化学療法」
2) 他の臓器に転移があり手術による治癒が不可能な状況で行われる「切除不能進行・再発大腸がんに対する薬物療法」
患者さんの全身状態、併存疾患の有無、臓器機能の状態、腫瘍の状況に応じて、治療薬を決めていきます。
根治切除が行われたステージIIIの大腸がん(一部、ステージIIの大腸がん)の患者さんに対して、原則6カ月行われます。
手術による治癒が難しい場合、がん自体の進行を抑え、延命や症状の軽減を目的に薬物療法を行います。可能性は低いですが、がんが縮小して手術が可能となる場合もあります。化学療法のみで治癒を目指すことは難しいですが、生存期間を延長させることが証明されています。画像で腫瘍の状況を確認しながら、投与期間、薬物の変更を判断します。
再発とは、手術で目に見えるがんをすべて切除できたように見えても、時間の経過とともに再びがんが出現することをいいます。がんが進行するにしたがい再発率は高くなります。
再発しやすい部位は、肝臓、肺、腹膜、リンパ節、脳、骨などであり、腸管のつないだ部位にも頻度は少ないですが、再発することがあります。
手術後は定期的に採血(腫瘍マーカー:CEA、CA19-9など)、CT、大腸カメラを行いながら、再発の有無や残った大腸に新たな大腸がんが発生しないかどうかについて最低5年間経過観察を行います。
もし再発をした場合は転移した部位、大きさ、個数などを考慮して、手術、化学療法、放射線治療など患者さんの状態を考えながら最適な治療方法を考えていきます。しかし病状によっては病気に伴う心と体の痛みを和らげることが中心となる緩和医療を行うこともあります。当院では緩和医療チームがありますので、患者さんの身体的あるいは精神的な相談はもちろんのこと、そのご家族にも治療や生活、経済面などの様々な不安や悩みに対して問題解決のお手伝いをさせていただいています。
